大会现场
HPV数据库管理系统入口
HPV与宫颈癌
宫颈癌危险因素的研究历史:
1800’s:与性行为相关
1960’s-80’s:感染因子 (HSV-2)
1980’s-90’s:发现HPV与宫颈癌有关
1990’s-: HPV被确认为宫颈癌的主要病因
(一)HPV是引起宫颈癌的主要因素
早在19世纪40年代,一位意大利医生从死亡登记资料分析中发现,患子宫颈癌的妇女大多数为已婚者,即有性接触者,未婚者很少,而修女几乎不患子宫颈癌。因此提出结婚与否与子宫颈癌的发生有关。目前科学家已经明确人乳头瘤病毒(简称HPV)感染是引起子宫颈癌的主要病因。HPV通过性生活传播,感染后通常没有症状。在大多数国家,HPV感染非常常见。大部分妇女HPV感染期比较短,一般在8~10个月左右便可消失,但仍有大约10-15%的35岁以上的妇女有持续感染的情况。这些持续感染HPV的妇女,有更高的风险患子宫颈癌。
HPV是引起宫颈癌的主要因素,表现在:
99.8%的宫颈癌患者中可以检测到不同型别的HPV DNA,而HPV阴性者几乎不会发生宫颈癌。
流行病学研究显示HPV感染发展至CIN和宫颈癌的证据,显示HPV感染是宫颈癌发生的必要条件。
HPV感染与宫颈癌的发生有时序关系,符合生物学现象
(二)HPV感染在宫颈癌疾病自然史中的作用
HPV感染通常分为潜伏感染期、亚临床感染期、临床症状期和HPV相关肿瘤期。宫颈癌也有一系列的癌前病变,人们将能进展到浸润癌的宫颈病变称为宫颈不典型增生,在细胞学上称为鳞状上皮内病变(SIL);病理上称宫颈上皮内瘤变(CIN)。
并不是所有的HPV感染者和CIN都会进展为癌,这主要取决于三方面因素:病毒因素、宿主因素和环境协同因素。病毒因素主要看HPV的型别。
1)在已感染HPV的妇女中,高危型HPV感染阳性的妇女宫颈癌病变的进展的危险性大于低危型
HPV感染或HPV阴性的妇女。此外HPV首次感染时间也很重要,因为细胞核不典型增生的程度随病毒的持续感染加重。
2)与宫颈病变进展相关的最重要的宿主因素是免疫功能,其次还有产次、激素和营养状况等。
3)影响宫颈病变进展的环境协同因子与宫颈癌的危险因素基本一致,同时感染其它性传播病原体如衣原体等也影响了病变进展的危险性。
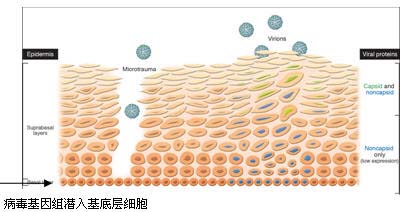
(三) HPV的致病机理
病毒基因组以附加体的形式潜伏与基底层细胞;病毒的复制依赖于上皮细胞的分化,在基底层上层细胞中开始复制,病毒的存在使细胞的形态学发生改变, 当累及表皮全层时便转变为原位癌,并可进一步发展为浸润癌。
(四)宫颈癌前病变至浸润癌演变过程
大多数HPV感染者都可以自发清除其感染的HPV,而不会出现任何继发病症,只有持续性HPV感染才与宫颈病变密切相关。同时有研究发现,感染了HPV的CIN(子宫颈上皮内肿瘤)和宫颈癌患者体内,普遍存在对HPV的低免疫状态。
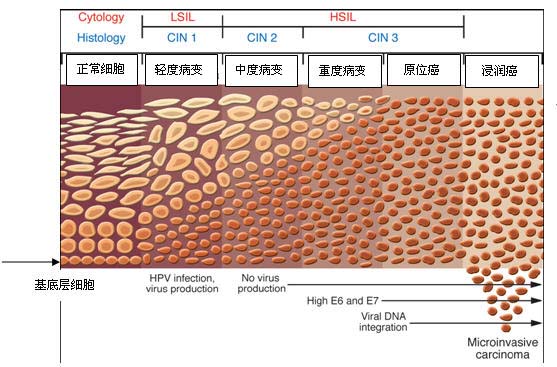
从宫颈良性病变向浸润性宫颈癌进展示意图
1. 不典型增生(CIN):不典型增生表现为病毒组潜入基底层细胞后,底层细胞增生,而且有细胞排列紊乱及细胞核增大、浓染、染色质分布不均等核异质改变。
不典型增生可分为轻、中及重度。
1)轻度不典型增生(CIN1):上皮细胞排列稍紊乱,细胞轻度异型性,异型上皮占据上皮层的下1/3。
2)中度不典型增生(CIN2):上皮细胞排列紊乱,异型性明显,异型上皮占据上皮层的下2/3。
3)重度非典型增生(CIN3):几乎全部上皮极性紊乱或极性消失,细胞显著异型性和原位癌已不易区别。
2. 原位癌:原位癌(CIS),称上皮内癌。
上皮全层极性消失,细胞显著异型,核大,深染,染色质分布不均,有核分裂相。但病变仍限于上皮层内,未穿透基底膜,无间质浸润。
一般认为CINⅠ、CINⅡ相当于轻度和中度非典型增生,CINIII包括了重度非典型增生和原位癌。
3. 鳞状上皮浸润癌:
当癌细胞穿透上皮基底膜,侵犯间质深度超过5mm,称为鳞状上皮浸润癌。在间质内可出现树枝状、条索状,弥漫状或团块状癌巢。
中国HPV数据库项目介绍
启动会相关资料网上打印
项目单位